Le 100 % Santé était l’alpha et l’oméga des débats des manifestations professionnelles d’octobre. La réforme a fait notamment l’objet de trois tables rondes lors de la Journée de l’audition de la SFORL et du 16e congrès de la SFA et a réuni plusieurs figures du secteur. Leur point commun : la volonté de garantir la pertinence du parcours de soins, à tous les étages. En effet, si le succès du 100 % Santé en audiologie est indéniable – le ministre de la Santé, Olivier Véran, se félicitait le 1er octobre de « l’explosion des ventes » permettant d’atteindre « l’un des meilleurs taux d’appareillage dans le monde après le Danemark » –, il ne doit pas se limiter à un record numérique. C’est avec cet impératif en tête qu’ORL, audioprothésistes, médecins généralistes et gériatres (on peut regretter l’absence des orthophonistes) ont échangé au cours de ces différentes tables rondes, conscients que la réussite de la réforme reste conditionnée au taux d’observance. Le souhait de chacun est bien de préserver la satisfaction globale des personnes appareillées, dont la France peut aujourd’hui se targuer, et de pérenniser la belle dynamique encouragée par le 100 % Santé en évitant que ces centaines de milliers d’aides auditives finissent au fond de tiroirs…
Pour un repérage massif et une prise en charge précoce
Le secteur amorce ainsi une nouvelle étape, après l’entrée en vigueur du 100 % Santé, celle des ajustements. Celle-ci est « l’affaire de tous », comme l’a rappelé le Pr Bernard Fraysse, président de l’Ifos, au cours de la table ronde « Bien entendre pour mieux vieillir » animée par le SDA, lors de la Journée de l’audition, et en introduction de la table ronde qu’il animait lui-même lors du 16e congrès de la SFA. « L’important n’est pas de savoir qui fait quoi mais comment on le fait ensemble », a-t-il insisté. Cette pluridisciplinarité doit être à l’œuvre, selon lui, dans la participation de chaque professionnel à la définition d’un parcours de soins pertinent et, en amont, à un repérage massif. « On ne soigne pas plus précocement aujourd’hui qu’il y a trois ans », a-t-il ajouté. Un constat partagé par François Dejean, président de la SFA : « Le nombre de surdités légères appareillées n’a pas évolué entre 2018 et 2021. Les personnes ne souffrant pas d’un handicap important retardent davantage la décision de s’équiper. Or, les conséquences d’une longue privation sont connues. Il faut sensibiliser cette population, peu informée, pour parvenir à un appareillage précoce de la presbyacousie. »
Il faut que les gériatres et les généralistes aient le réflexe de l’audition.
Dr Antoine Piau, gériatre au CHU de Toulouse
L’objectif du 100 % Santé est de faire entrer dans le parcours de soins le plus de gens possible, le plus précocement possible avec la thérapeutique la plus adaptée possible. « L’accessibilité, c’est aussi et d’abord la prévention, le repérage, le dépistage, poursuit le Pr Fraysse. Ce dernier doit être le plus large possible et doit pouvoir s’appuyer sur des campagnes de sensibilisation et le concours de tous les professionnels de santé, voire des acteurs de proximité… » Cette démarche, inscrite dans la stratégie « Vieillir en bonne santé 2020-2022 », doit intervenir à trois moments clés de la vie : dès 40-45 ans, au moment de la pré-retraite et dès 70 ans, par une détection plus précoce des fragilités et des déficits sensoriels, selon la démarche Icope. Celle-ci a été présentée par le Dr Antoine Piau, gériatre au CHU de Toulouse, lors de la Journée de l’audition. « Il faut que les gériatres et les généralistes aient le réflexe de l’audition », a-t-il remarqué, en accord avec Luis Godinho, président du SDA, pour qui « l’accès doit être le plus large possible ».
Accessibilité versus pertinence ?
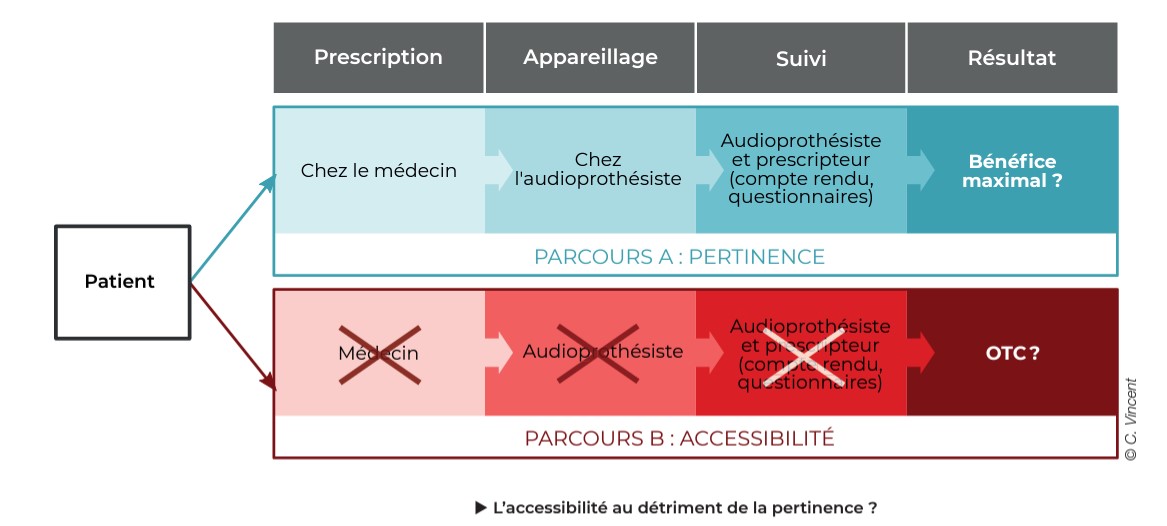
Cet impératif d’accessibilité, porté par le 100 % Santé, ne doit pas se faire au détriment de la pertinence du dispositif. C’était, en substance, l’injonction du Pr Christophe Vincent, chef du service d’otologie et d’otoneurologie du CHU de Lille. Le dernier communiqué en date du SDA, alertant de « dérapages croissants constatés sur le terrain », fait tristement écho à cette crainte. Pour illustrer son propos, le Pr Vincent a opposé deux modèles de parcours de soins (voir figure ci-dessous). Le premier, axé uniquement sur l’accessibilité, mènerait tout droit, selon lui, vers un système à l’américaine, ouvrant la voie au modèle OTC, et se solderait par des aides auditives dans le tiroir. Le second, tourné vers la pertinence, à toutes les étapes, de la prescription, de l’appareillage, du suivi, est le seul à même de garantir la qualité de la réhabilitation et l’observance. « Il n’existe pas beaucoup de champ dans la santé où l’on constate une telle augmentation des dépenses publiques, commente-t-il. Les pouvoirs publics vont tôt ou tard demander un retour. Je suis personnellement d’accord pour payer pour le deuxième modèle uniquement... » Et de poursuivre : « Le problème, c’est que pour un patient sourd, un petit bénéfice, c’est déjà un bénéfice. On ne peut pas se contenter de cela. L’accessibilité ne peut pas être le seul objectif. Un parcours sans valeur ajoutée humaine évidente ne peut que conduire à un système démédicalisé qui se passe de professionnels. »
Une révision des quotas d’audioprothésistes ?
L’un des leviers évoqués à l’occasion de ces différentes tables rondes est la bonne adéquation entre les effectifs des professionnels et la demande. Le 100 % Santé joue en effet les catalyseurs de cette problématique des ressources humaines de la filière auditive. Tous les corps de métier sont concernés et force est de constater que les avis divergent sur ce sujet. La révision des quotas en audioprothèse semble malgré tout plus que probable pour assurer à la cohorte de nouveaux patients une adaptation et un suivi de qualité. Selon Daniela Dalla Valle, directrice générale déléguée d’Écouter Voir, il ne fait aucun doute qu’il faut revoir le nombre d’audioprothésistes formés : « L’augmentation des volumes a été telle cette année que nous aurons des difficultés à suivre si l’on n’intègre pas des parcours nouveaux ». Pour Richard Darmon, président du Synea, « le 100 % Santé a créé une cohorte d’environ 300 000 personnes appareillées supplémentaires dont il va falloir assurer le suivi ». Matthieu Del Rio, président du CNA, juge quant à lui que le nombre de diplômés est suffisant pour répondre à la demande et qu’il n’a cessé d’augmenter depuis 2015 (+48 %). « Fin 2022, il y aura 25 % d’audioprothésistes en plus », a-t-il précisé, avant d’ajouter : « C’est une année particulière. Il est encore trop tôt pour revoir les quotas ». Il a néanmoins suggéré de confier l’évaluation des besoins à un organisme indépendant (ONDPS) et de réfléchir à une délégation de tâches vers des assistants en audioprothèse.
Un parcours sans valeur ajoutée humaine évidente ne peut que conduire à un système démédicalisé qui se passe de professionnels.
Pr Christophe Vincent, chef du service d’otologie et d’otoneurologie du CHU de Lille
Étoffer l’offre de prescriptions
Côté prescripteurs, les effectifs des ORL en berne et la surspécialisation de la discipline suscitent aussi quelques inquiétudes. À cela s’ajoute, à compter du 1er janvier 2022, la restriction de la primo-prescription aux généralistes attestant d’une formation en otologie médicale et du matériel adéquat pour réaliser les bilans nécessaires. Cette pénurie annoncée, même si elle n’est pas patente aujourd’hui, suscite des interrogations concernant la prescription mais aussi sur le maintien de sa pertinence. Pour le Pr Bernard Fraysse, il est ainsi nécessaire d’identifier des professionnels compétents. Cela pourrait se faire via un répertoire opérationnel des ressources (ROR) ou par l’identification par les sociétés savantes. Selon le Pr Vincent Darrouzet, président du CNP d’ORL, la prescription ne peut relever que de médecins formés en audiologie. Mais, constatant « l’absence de proposition réaliste des médecins généralistes », il appelle à ce que les « ORL se mobilisent pour étoffer l’offre de prescription ». Parmi les solutions envisagées : le recours à des assistants médicaux ou encore le développement de la télémédecine, mais dont il reste à définir le cadre. « On ne doit plus voir de prescriptions par des professionnels non formés », conclut-il, faisant écho au Pr Vincent pour qui cet acte « ne peut se résumer à un examen audiométrique. Sans pertinence de la prescription initiale, il est illusoire d’espérer avoir une réhabilitation pertinente. »
Le suivi, enjeu de l'observance
La réforme du 100 % Santé suppose également des obligations nouvelles en termes de suivi et de traçabilité. Il s’agit d’un enjeu majeur, celui de garantir la qualité de la prise en charge audioprothétique, d’apporter la preuve du service médical rendu. Les pouvoirs publics en ont fait un indicateur important de cette réforme et appellent régulièrement les audioprothésistes à télétransmettre les actes de suivi. Le SDA, qui plaide comme le CNA, pour l’instauration d’un cadre réglementaire fort, propose aujourd’hui de compléter le dispositif avec l’envoi par l’Assurance maladie d’un questionnaire de satisfaction 18 à 24 mois après l’appareillage et l’instauration d’une invitation opposable au suivi biannuel. En Belgique, comme l’a rappelé le Pr Hung Thai-Van, chef du service d’Audiologie et d’Explorations otoneurologiques du CHU de Lyon, les audiciens doivent faire la preuve du bénéfice apporté par l’appareillage au prescripteur pour déclencher son remboursement... Pour Richard Darmon, « l’audioprothésiste a des responsabilités : au démarrage du parcours de réhabilitation, pour le suivi dans le temps et la responsabilité de travailler en réseau ». Au sujet du suivi, il juge d’ailleurs que « la loi donne une obligation de moyens, mais les audioprothésistes devraient s’imposer une obligation de résultat ».
La loi donne une obligation de moyens, mais les audioprothésistes devraient s’imposer une obligation de résultat.
Richard Darmon, président du Synea
Ce suivi est un « critère essentiel pour une bonne observance » aux yeux de Christian Renard, audioprothésiste à Lille. Il est encadré clairement par l’arrêté du 14 novembre 2018 : fréquences des rendez-vous de suivi la première année, contrôle biannuel minimum ensuite, évaluation de la satisfaction… Il passe également par l’envoi par l’audioprothésiste d’un compte rendu au prescripteur, « outil puissant pour valoriser la pertinence et la valeur ajoutée », selon les mots du Pr Vincent. Reste à avancer sur sa standardisation, comme l’appelle ce dernier depuis plusieurs années. Une étude pilote doit être lancée dans la région Nord avec plusieurs centres d’audioprothèse volontaires. « Sans démarche d’évaluation, on ne pourra pas répondre à cette exigence de pertinence », a conclu le Pr Frédéric Venail, responsable de l’unité otologie et otoneurologie du service ORL du CHU de Montpellier.
-leremy-AdobeStock-4606.jpeg)




